中耳炎でさえ抗生物質がなかった!なんて怒られたりします(苦笑).
でも,中耳炎に抗生物質って必要なんでしょうか?
ここで良く考えてみましょう.
薬が“効く”というのは,薬を飲ませたから治った,ということで分かるわけではありません.
中耳炎も含め,子どもの病気のほとんどは自然治癒するからです.
つまり,たいていの場合は飲まなくても治ります.薬のお陰で治るわけじゃないのです.
では,どういう場合に“効く”と考えれば良いのでしょうか?
科学的には,薬を飲まさない場合に比べ,早く熱が下がったり,耳の痛みが早く引いたりする場合に,“効く”と判断するのです.
残念ながら,風邪や中耳炎などで,医師やお母さんが薬が効いたかどうか?を判断することは不可能です.“薬を飲ませたから治った”と思っても,同じ病気で自然経過を経験することはできないからです.“〇〇という薬が効く”という話の大部分は,単なる思い込みのことが多いのですが,残念なことに多くの患者さんや医師も同じような思い込みに陥っているようです.
だから日本では,大量の薬が処方されることが普通なんですね.
では,どうやって薬の効果を調べれば良いのでしょうか?
何度も書いてますが,普通の風邪では抗生物質の投与は有害なだけなのははっきりしています.
ここでは,抗生物質がより“効く”と思われている急性中耳炎で,ホントのところはどうなのかを考えて見ます.
効いてるのでしょうか?効いてるとしたら,どこまで必要なのでしょうか?
実は,この問題は世界中の研究者が調べています.その代表的なものを紹介します.
質の高い臨床研究をたくさん集めて,それを統合することでより正しい結論を導きだす手法を,メタアナリシスと呼びます.
コクランという組織が,様々な治療の効果について,大規模なメタアナリシスを行い,HPで公開して世界中に提供しています.
ここ ←怪しいサイトに見えますが,医学データの宝庫です.
もちろん,急性中耳炎に関してもデータを出しています. ここ
Antibiotics for acute otitis media in children
子どもたちの急性中耳炎に対する抗生物質(の効果)
急性中耳炎の診療でもっとも重要なのは痛みのコントロールです.
腫れがひどいと痛みが生じるので,痛みは急性期の重症度を示す指標にもなります.
コクランレビューの中では,3000例以上もの急性中耳炎のお子さんを対象にして,抗生物質を投与した群,しなかった群を比較しています.結果は24時間以内の耳痛の消失には差がなかったということが示されています.2〜3日後も痛みが続く例は,抗生物質群でわずかに少ないですが,その差は微々たるものです.
それでも効いてるなら良いじゃないか,,って思われますよね.
薬の効果を示すのは面白い指標があって,NNTBと呼びます.
これは,薬がその効果を発揮するための必要治療数のことです.
抗生物質が2〜3日後に耳痛を軽減する効果のNNTBは??
⇒20となっています.
つまり,急性中耳炎のお子さん20例に全員抗生物質を飲ませて,翌日の痛みは飲ませない場合と変わらない.2〜3日後の痛みは,1例のみ抗生物質を飲ませた方が軽くなる,,ということです.このように,ほとんどの人にとって抗生物質を飲むことは無駄ってことです.
「そんなバカな!わたしはいつも抗生物質を飲ませて治っているよ!」なんて思われるかもしれませんが,もともと急性中耳炎は自然治癒率が高く,あっという間に治る病気なのです.ですので抗生物質を飲ませると効いているように思えてしまうのですね.
もうちょっとデータを見て行きましょう.
中耳炎で気になるのは,“いま,こんなにひどいのに,ちゃんと治るのだろうか?”ってことですね.もちろん,合併症には十分に気をつけて診ていかなくてはいけません.
ひとつは中耳炎の経過中に重い細菌感染症を起こすことがあります.代表的なのは乳様突起炎と呼ぶ病気で,耳の後ろの骨の中に細菌が入り込んで腫れてしまうものです.
高い熱が出て,耳をすごく痛がり,普段より立ち上がってきますので,見た目にも分かります.
放っておくと骨から髄膜炎なども起こす怖い病気です.
これに関してはどうか?抗生物質の投与群,非投与群ともに発症率は変わらないと書かれています.
さらに難聴の原因になる滲出性中耳炎にならないか?って不安もありますね.
滲出性中耳炎は,中耳の中にいつまでも液が溜まっている状態です.
急性中耳炎に対して抗生物質を投与すれば,液が早くなくなって,難聴を防ぐことができる,って思われているようですが,実はそんなこともありません.発症後2〜4週では,抗生物質投与群がわずかに貯留液が少ないですが,その差は徐々に小さくなり,3ヵ月後では投与群,非投与群でまったく差はないのです.結論は,抗生物質を飲ませても,難聴の原因となる滲出性中耳炎への移行を防ぐことはできないということです.
では,抗生物質投与群と非投与群で,もっともはっきり差があるのは?
下痢やおう吐などの消化器症状です.これは非常に明確に抗生物質投与群の方が増えます.
抗生物質には下痢,おう吐などの副作用があるのは分かっています.当たり前ですが非投与群ではこういった副作用は出ません.その差がデータに出ているわけです.
NNBTが20ですから,1名はわずかな効果,その代償として20名全員に副作用のリスクがあります.
19名に関しては,飲むだけ損!ってことですね.どう思われるでしょうか?
次にアメリカの小児科学会の急性中耳炎のガイドラインを見てみましょう.
ここ
長い〜,読むの面倒だ,ですね.
蛇足ですが、ちょっとした医療制度の違いなど,理解しておきましょう.
アメリカは薬を投与するかしないかにものすごくシビアです.なぜか分かりますか?
日本では国民皆保険で,公的保険がばっちりだから,薬代はそこから出るでしょう.
何でもそうですが,公的なものはコストに無頓着なのです.自分のお金じゃないって思うからでしょうね.
一方,アメリカの医療はほとんど民間保険がカバーしています.保険会社は支払いが多すぎると倒産しちゃう.なるべくお金を掛けたくない.ですので,熱心に臨床研究を後押しして,“ホントに効くのか?”ってことを数字にして出させるわけです.世界中どこでも,医者は薬を出したがる,患者は薬を欲しがるので,そういった証拠(エビデンスって言われます)がなければ,どうしても過剰に薬が処方されてしまうからです.無駄なお金を支払いたくない!って意識が強いのですね.
というわけで,アメリカの臨床研究はダントツの世界一です.
わたし達も非常に参考になります.
そんな国のガイドラインには何が書いてあるのか?
ポイントは下の3つです.
・2歳未満でひどい耳痛もしくは高熱(39℃以上)の中耳炎には抗生物質を処方しなさい
・2歳未満では,上記のひどい症状がなくても,両側の中耳炎であれば抗生物質を処方しなさい.
・それ以外では,抗生物質を処方しても良いが,慎重な経過観察を選択しても良い.
ガイドラインを作るとき,上で紹介したようなビッグデータがあるので,どんな中耳炎なら抗生物質が効くのか,色々な要素を持つサブグループで調べています.
すると,2歳未満,両側の中耳炎,という要素があれば,抗生物質の投与群,非投与群で比較的大きな差がることが分かりました.だから,この群には積極的に投与を勧められています.
なぜ小さい子の方が効果があるのか,ここで考えてみましょう.
中耳炎は風邪によって起こるもので,ウイルスによる感染症です.ですが,年齢が小さければ小さいほど鼻の中に細菌が棲んでいます.
肺炎球菌とかインフルエンザ菌と呼ぶ菌ですね.(インフルエンザウイルスじゃないですよ)
小さい頃から肺炎球菌ワクチン,ヒブ(インフルエンザ菌b型)ワクチンを接種するでしょう.
すると抗体ができるので,こういった細菌は生えなくなります.
でも,その空いた領域に,ワクチンが効かない型の肺炎球菌やインフルエンザ菌が生えてきてしまうのです.1〜2歳で保育所に通っているお子さんは,よく鼻が出てるでしょう.そこに菌がいます.
低年齢ほどこういった細菌に対する抗体を作る能力が低いため,鼻の中に細菌が多く,中耳炎が起こると細菌が関与しやすいのです.これが,抗生物質は低年齢ほど効果があるというデータで示されているんですね.
さて,じゃ,赤ちゃんの中耳炎には抗生物質の効果がある.
では必ず抗生物質が必要なのでしょうか?
ガイドラインで引用されている代表的な論文を見てみましょう.ここ
Treatment of Acute Otitis Media in Children under 2 Years of Age
2歳未満の子どもを集めて,抗生物質の投与,非投与(抗生物質に似た効かない薬を飲ませる)で比較した研究です.
※アメリカでは継続的に薬の効果を調べています.病院を受診すると,否応無に同意書を書かされて,抗生物質投与群か非投与群かに割り付けられて,調査に参加させられるということが良くあるようです..国民もそれが必要なことだとわかっているから協力するのでしょう.
この研究で,抗生物質を飲ませた群と飲ませなかった群で何を比較しているかと言うと,AOM-SOSというスコアです.
参考までに下に貼り付けておきますが,
受診したときや電話で,お母さんやお父さんに簡単な質問をして調べるのですね.
質問項目を日本語で簡単に書くと
・過去12時間以内でお子さんが
普段より耳を触ってますか?普段より泣きますか?普段より過敏で神経質でしょうか?
眠りにくいですか?普段より遊ばないですか?食欲は?熱はどうでしょう?
という項目で,3段階評価でスコアを付けます.もちろん点数が高い方が悪いということです.
⇒これはお子さんが中耳炎になったときに参考になるのではないでしょうか.
論文では色んなデータが示されています.
一番分かりやすいと思ったのは↓このグラフ
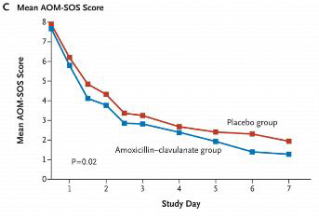
赤が自然経過を見たグループ,青が抗生物質を投与したグループです.
明らかに抗生物質を投与したグループの方が早く治っています.
抗生物質による治療のNNTBは,指標によって多少の差がありますが,3〜4程度です.
つまり3〜4名の赤ちゃんに抗生物質を投与すると,その中の1人は少し早く治るということです.NNBTは十分に小さいので,これは効果があると判断されます.とは言え,多少の時間差はありますが,自然経過のグループも治ってるのです.
その他,乳様突起炎が投与しなかった群に1例合併しています.他の研究の中には,肺炎や菌血症が投与しなかった群で発症していることがあります.(これらの病気も,適切に対処すれば生命に関わるようなことはありません.)しかし,例数が少なすぎるために,抗生物質がこれらの合併症を減らすことができるのかは分かっていません.
結論を書けば,低年齢で重症の中耳炎であれば,抗生物質を服用する一定のメリットはあると考えて良いでしょう.重症というのは,高熱(概ね39℃以上)もしくは,,耳を激しく痛がったり耳ダレ(耳漏)がある場合です.その一方,下痢が増えたり,そのためのオムツかぶれができたりというデメリットがあることも忘れてはいけませんが.
こういったデータを読むにあたって注意しなければいけないのは,アメリカと日本での医療制度の差です.
アメリカはそんなに簡単に病院を受診できません.国が桁違いに広いでしょう.また受診するためにかかるお金も高額だからです.ですので,日本に比べ,ひどくなってからの受診が多いわけです.再診も大変です.中耳炎のために何百キロも走っていけないですよね.
日本ではちょっと熱が出れば近くのクリニックを受診するでしょう.そういった差は考慮しなければいけません.日本の方がずっと軽症が多いということです.ですので,アメリカと同じような方針で抗生物質を処方すると,NNBTは上がることが予想されます.つまり無駄に投薬を受ける赤ちゃんが増えるのです.
一定の条件下で中耳炎に抗生物質は効果がある.そうなると,軽症であっても,抗生物質を服用させたくなるのですが,実は深刻な問題が隠されています.赤ちゃんに抗生物質を飲ませることで,将来の病気が増えてしまうのです.
なぜ抗生物質くらいで,ずっと先の病気に影響するのだ?と思われるかもしれませんが,それは免疫の発達に関係するからです.
赤ちゃんは生まれたときには母親から抗体を貰います.でも,それって半年くらいでなくなっちゃいますよね.
自力で抗体を作る能力を持たないといけないのですが,それには体の中の細菌を利用する必要があります.赤ちゃんが何度も抗生物質の投与を受けていると,せっかくできた細菌叢に大きなダメージを与えてしまい,結果的に免疫の発達に影響するのです.細菌はごく一部を除き,赤ちゃんの味方で,いなくてはならないものなんです.お母さんや近親のヒトからもどんどんたくさんの種類の細菌をもらわないといけません.
抗生物質が免疫系に働いて,将来の病気のリスクを上げることは,いくつかの研究で明らかになっています.
乳児期の抗菌薬は,気管支喘息のリスクを上げる.何度も投与するほどリスクは増える.
https://www.ncbi.nlm.nih.gov/pubmed/19255032
小児期の抗菌薬投与は,クローン病を増やす.
https://www.ncbi.nlm.nih.gov/pubmed/22366379
※クローン病は,腸の自己免疫疾患です.
アレルギーや自己免疫疾患が増えたのは,抗生物質の投与がひとつの原因だと考えて良いでしょう.
さらに,こういう研究もあります.
乳児期の広域抗菌薬投与は将来の肥満のリスクとなる
https://www.ncbi.nlm.nih.gov/pubmed/25265089
腸内細菌叢を壊すことが,将来の肥満につながります.これは動物実験等でも明らかです.
学童期の肥満が増えれば,将来の成人病を増やしてしまう結果になります..
乳児期の抗生物質の危険性については,その他にも様々なデータが出ています.
興味がある方はネットでググッて下さい.
赤ちゃんにとって細菌は大切なものです.低年齢ほど抗生物質の投与を避けるという考えは,今や世界的な潮流になっています.ただ,各国の事情で抗生物質を減らしにくいところもあります.その代表が日本なのです.
これまで,アメリカのガイドラインで述べてきた抗生物質が必要な急性中耳炎の診断基準は
1,鼓膜がひどく腫れている
2,高い熱か,ひどい耳痛があるか,耳痛が48時間以上続いている
というものです.
ところが,日本では,はるかに緩い基準で中耳炎と診断されてしまうのが一般的です.
赤ちゃんが風邪で鼻や咳が続く場合,鼻副鼻腔炎を起こします. ここ
年齢が小さければ小さいほど,鼻と耳はつながっていますので,耳にも膿が溜まっていることが多い.そこに中耳炎として,様々な抗生物質が投薬されてしまっているのが現状です.
さらに日本では多種類の細菌を殺してしまう広域抗生物質が使われてしまうことが多いのです.
メイアクト フロモックス ファロム オゼックス といったお薬を処方されたことがあるでしょうか?
これらは病原菌だけでなく,その他の菌にも非常に広く効く抗生物質で,乳幼児の大切な細菌叢への影響が大きいのです.
日本では世界でも極端に中耳炎を抗生物質で治療する国になっています.これは耳鼻科のクリニックが多いことが影響しています.日本では自由開業性と言って,クリニックの設立が簡単です.資本主義のシステムを利用して,サービス合戦をすることで,患者の健康増進しなさいというシステムになっているわけです.ところが,これが行き過ぎになって,抗生物質の処方合戦になってしまってるのですね.耳鼻科のかかりつけを探されるのなら,できるだけ薬の少ないところの方が名医なのは確かです.ほとんど効かない薬より,耳鼻科的なテクニックで治す方法を知ってるってことですから.
中耳炎診療は,日本中みんなそうだからおかしさに気がつかないのですが,世界の国々と比べるととんでもないことになっています.熱心に治療することが,かえって子どもの健康を害していることもあるでしょう.中耳炎への抗生物質の投与頻度は,現在の5分の1くらいが適正です.できるだけ自然治癒を選択した方がお子さんの将来のためになると思いますよ.
最後に当院の診療方針を説明します.
1,年長児の中耳炎には原則として抗生物質は処方しておりません.痛み止めを使ってください.抗生物質以外の薬はほとんど無意味です.風邪薬の一種(抗ヒスタミン薬)を飲ませると,治るのが遅れるのははっきりしています.ステロイドを使うと治るのが早いのですが,全身的な副作用があるので注意しなければいけません.
2,2歳までの場合
・明らかな耳痛がある場合
⇒その場で痛み止めの座薬を使用します.48時間経過観察して,耳痛が続けば再診してもらい,抗生物質を処方します.ほとんどは大丈夫です.
・発熱がある場合
⇒発熱はウイルス感染症のことがほとんどです.RSウイルスやインフルエンザウイルスは検査で分かりますので,その場合はウイルスに応じた対応とします.ウイルスが分からない場合も原則として経過観察しますが,高熱の場合は血液検査をします.主に炎症反応(CRP)を見て,その値が5.0を超える場合,もしくは急激に上がってきている場合には抗生物質を点滴します。
※点滴するのは、中耳炎に菌血症が隠れていることが多いからです。
以上で,安全に大部分の抗生物質投与を回避できます.
子どもたちの将来を考えれば,抗生物質を必ず飲むよりずっと良い方法だと思いますよ.